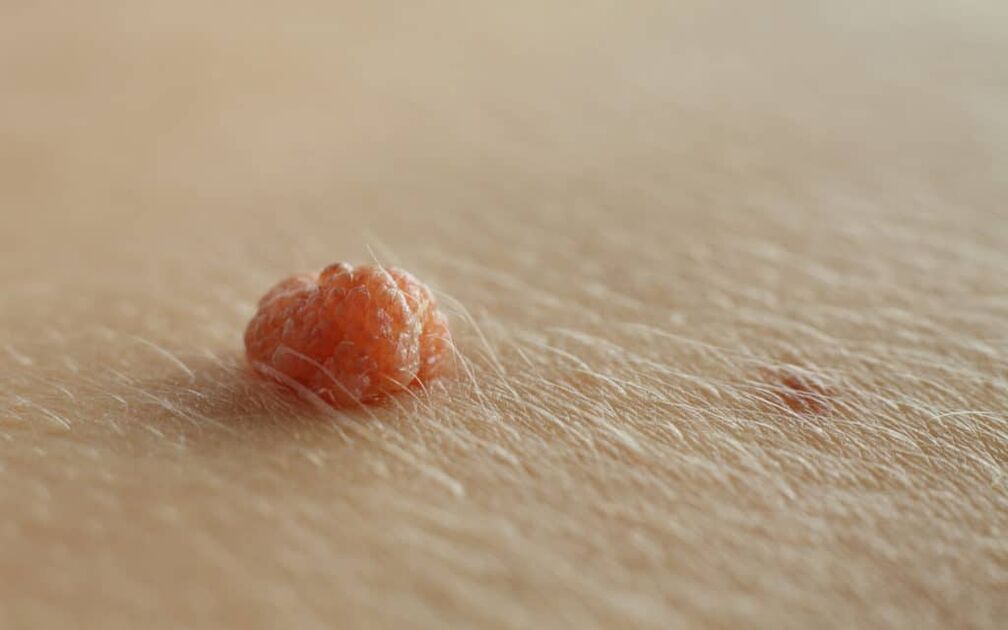
Penilní bradavice jsou nejčastější sexuálně přenosné onemocnění u mužů a jsou způsobeny lidským papilomavirem (HPV). Penilní bradavice se typicky vyskytují jako měkké, masově zbarvené až hnědé plaky na žaludu a dříku penisu.
Abychom poskytli aktuální informace o současném chápání, diagnóze a léčbě penilních bradavic, byl proveden přehled s použitím klíčových termínů a frází, jako jsou „penilní bradavice" a „genitální bradavice". Strategie vyhledávání zahrnovala metaanalýzu, randomizované kontrolované studie, klinické studie, observační studie a přehledy.
Epidemiologie
HPV infekce je celosvětově nejčastější sexuálně přenosnou chorobou. Infekce HPV neznamená, že se u člověka objeví genitální bradavice. Odhaduje se, že 0, 5 – 5 % sexuálně aktivních mladých dospělých mužů má při fyzickém vyšetření genitální bradavice. Vrcholný věk onemocnění je 25 - 29 let.
Etiopatogeneze
HPV je neobalený kapsidový dvouvláknový DNA virus patřící do rodu Papillomavirus z čeledi Papillomaviridae a infikuje pouze lidi. Virus má kruhový genom o délce 8 kilobází, který kóduje osm genů, včetně genů pro dva zapouzdřující strukturální proteiny, konkrétně L1 a L2. Částice podobná viru obsahující L1 se používá při výrobě vakcín proti HPV. L1 a L2 zprostředkovávají HPV infekci.
Je také možné se nakazit různými typy HPV současně. U dospělých se genitální HPV infekce přenáší primárně pohlavním stykem a méně často orálním sexem, kontaktem kůže na kůži a fomitem. U dětí se infekce HPV může objevit v důsledku sexuálního zneužívání, vertikálního přenosu, sebeinfekce, infekce v těsném kontaktu v domácnosti a prostřednictvím fomitů. HPV proniká do buněk bazální vrstvy epidermis prostřednictvím mikrotraumat na kůži nebo sliznici.
Inkubační doba infekce se pohybuje od 3 týdnů do 8 měsíců, v průměru 2 - 4 měsíce. Onemocnění je častější u jedinců s následujícími predispozičními faktory: imunodeficience, nechráněný pohlavní styk, více sexuálních partnerů, sexuální partner s více sexuálními partnery, anamnéza sexuálně přenosných infekcí, časná sexuální aktivita, kratší doba mezi setkáním a nového partnera a zapojit se do pohlavního styku, žít s ním, nenechat se obřezat a nekouřit. Dalšími predispozičními faktory jsou vlhkost, macerace, trauma a epiteliální defekty v oblasti penisu.
Histopatologie
Histologické vyšetření odhalí papilomatózu, fokální parakeratózu, těžkou akantózu, mnohočetné vakuolizované koilocyty, vaskulární distenzi a velká keratohyalinová granula.
Klinické projevy
Penilní bradavice jsou obvykle asymptomatické a mohou příležitostně způsobit svědění nebo bolest. Genitální bradavice se obvykle nacházejí na uzdičky, žaludu penisu, vnitřním povrchu předkožky a koronálním sulku. Na počátku onemocnění se bradavice na penisu typicky objevují jako malé, diskrétní, měkké, hladké, perleťové, kopulovité papuly.
Léze se mohou vyskytovat jednotlivě nebo ve skupinách (seskupené). Mohou být stopkaté nebo široce založené (přisedlé). V průběhu času se papuly mohou sloučit do plaků. Bradavice mohou být nitkovité, exofytické, papilomatózní, verukózní, hyperkeratotické, cerebriformní, houbovité nebo ve tvaru květáku. Barva může být tělová, růžová, erytematózní, hnědá, fialová nebo hyperpigmentovaná.
Diagnóza
Diagnóza je stanovena klinicky, obvykle na základě anamnézy a vyšetření. Dermoskopie a in vivo konfokální mikroskopie pomáhají zlepšit diagnostickou přesnost. Morfologicky se bradavice mohou lišit od tvaru prstů a šišinky až po mozaiku. Mezi znaky vaskularizace lze nalézt glomerulární, vlásenkové a tečkovité cévy. Papilomatóza je nedílnou součástí bradavic. Někteří autoři doporučují k usnadnění diagnózy penilních bradavic použít test s kyselinou octovou (vybělení povrchu bradavic při aplikaci kyseliny octové).
Senzitivita tohoto testu je vysoká pro hyperplastické penilní bradavice, ale pro jiné typy penilních bradavic a subklinické infikované oblasti je citlivost považována za nízkou. Kožní biopsie je zřídkakdy oprávněná, ale měla by být zvážena v případě atypických rysů (např. atypická pigmentace, indurace, přichycení k podkladovým strukturám, tvrdá konzistence, ulcerace nebo krvácení), když je diagnóza nejistá nebo u bradavic, které jsou refrakterní na různé léčby. Přestože někteří autoři navrhují PCR diagnostiku mimo jiné k určení typu HPV, který určuje riziko malignity, typizace HPV se v běžné praxi nedoporučuje.
Diferenciální diagnostika
Diferenciální diagnostika zahrnuje perleťové penilní papuly, Fordycovy granule, acrochordony, condylomas lata u syfilis, molluscum contagiosum, granuloma annulare, lichen planus, lichen planus, seboroická keratóza, epidermální névus, kapilární varikózní lymfangiom, vena syruba lymfogranula, posttranulový lymfatický lymfatický systém , schwannom, bowenoidní papulóza a spinocelulární karcinom.
Perlové penilní papulyVyskytuje se jako asymptomatické, malé, hladké, měkké, nažloutlé, perleťově bílé nebo masově zbarvené, kuželovité nebo kopulovité papuly o průměru 1 - 4 mm. Léze jsou obvykle jednotné velikosti a tvaru a symetricky rozmístěné. Papuly jsou obvykle umístěny v jednoduchých, dvojitých nebo více řadách v kruhu kolem temene a žlábku žaludu penisu. Papuly bývají nápadnější na hřbetu temene a méně nápadné směrem ke uzdičky.
Granule Fordyce- jedná se o zvětšené mazové žlázy. Na žaludu a hřídeli penisu se granule Fordyce objevují jako asymptomatické, izolované nebo seskupené, diskrétní, krémově žluté, hladké papuly o průměru 1 - 2 mm. Tyto papuly jsou znatelnější na dříku penisu během erekce nebo při stahování předkožky. Někdy může být z těchto granulí vytlačen hustý křídový nebo sýrový materiál.
Acrochordons, také známé jako kožní štítky ("kožní štítky"), jsou měkké, tělové až tmavě hnědé, stopkaté nebo široce založené kožní výrůstky s hladkým obrysem. Někdy mohou být hyperkeratotické nebo mít bradavičnatý vzhled. Většina acrochordonů měří v průměru mezi 2 a 5 mm, i když někdy mohou být větší, zejména v tříslech. Akrochordony se mohou objevit téměř na jakékoli části těla, ale nejčastěji jsou vidět na krku a intertriginózních oblastech. Když se objeví v oblasti penisu, mohou napodobovat penilní bradavice.
Condylomas lata- Jedná se o kožní léze u sekundární syfilis způsobené spirochétou, Treponema pallidum. Klinicky se condylomas lata jeví jako vlhké, šedobílé, sametové, ploché nebo květákové, široké papuly nebo plaky. Mají tendenci se vyvíjet v teplých, vlhkých oblastech genitálií a perinea. Sekundární syfilis je charakterizována nesvědivou, difuzní, symetrickou makulopapulární vyrážkou na trupu, dlaních a chodidlech. Mezi systémové projevy patří bolest hlavy, únava, faryngitida, myalgie a artralgie. Mohou se objevit erytematózní nebo bělavé vyrážky na ústní sliznici, stejně jako alopecie a generalizovaná lymfadenopatie.
Granuloma annulareje benigní, samovolně odeznívající zánětlivé onemocnění dermis a podkoží. Patologie je charakterizována asymptomatickými, pevnými, hnědofialovými, erytematózními nebo masově zbarvenými papuly, obvykle uspořádanými do prstence. Jak stav postupuje, může být zaznamenána centrální involuce. Prstenec papulí často srůstá a tvoří plak ve tvaru prstence. Granulom je obvykle lokalizován na extenzorových plochách distálních končetin, ale může být také detekován na diafýze a glans penisu.
Lichen planus kůžeje chronická zánětlivá dermatóza projevující se jako ploché, polygonální, fialové, svědivé papuly a plaky. Nejčastěji se vyrážka objevuje na flexorových plochách rukou, zad, trupu, nohou, kotníků a žaludu penisu. Přibližně 25 % lézí se vyskytuje na genitáliích.
Epidermální nevusje hamartom vycházející z embryonálního ektodermu, který se diferencuje na keratinocyty, apokrinní žlázy, ekrinní žlázy, vlasové folikuly a mazové žlázy. Klasická léze je solitární, asymptomatický, dobře ohraničený plak, který sleduje Blaschkovy linie. K nástupu onemocnění obvykle dochází v prvním roce života. Barva se liší od masové po žlutou a hnědou. V průběhu času může léze zesílit a stát se bradavičnatým.
Kapilární varikózní lymfangiom je benigní vakovité rozšíření kožních a podkožních lymfatických uzlin. Tento stav je charakterizován shluky puchýřů připomínajících potěr žáby. Barva závisí na obsahu: bělavá, žlutá nebo světle hnědá barva je způsobena barvou lymfatické tekutiny a načervenalá nebo namodralá barva je způsobena přítomností červených krvinek v lymfatické tekutině v důsledku krvácení. Puchýře mohou podléhat změnám a mohou získat bradavičnatý vzhled. Nejčastěji se vyskytuje na končetinách, méně často v oblasti genitálií.
Lymphogranuloma venereumje pohlavně přenosné onemocnění způsobené Chlamydia trachomatis. Onemocnění je charakterizováno přechodnou nebolestivou genitální papulou a méně často erozí, vředem nebo pustulou s následnou tříselnou a/nebo femorální lymfadenopatií známou jako buboes.
Obvykle,syringomyjsou asymptomatické, malé, měkké nebo husté, masově zbarvené nebo hnědé papuly o průměru 1 - 3 mm. Obvykle se nacházejí v periorbitálních oblastech a na tvářích. Syringomy se však mohou objevit na penisu a hýždích. Když jsou syringomy lokalizovány na penisu, mohou být zaměněny za penilní bradavice.
Schwannomas- Jedná se o novotvary pocházející ze Schwannových buněk. Schwannom penisu se obvykle projevuje jako jediný, asymptomatický, pomalu rostoucí uzel na dorzální straně penisu.
Bowenoidní papulózaje prekancerózní fokální intraepidermální dysplazie, která se obvykle projevuje jako mnohočetné červenohnědé papuly nebo plaky v anogenitální oblasti, zejména penisu. Patologie odpovídá spinocelulárnímu karcinomu in situ. K progresi do invazivního spinocelulárního karcinomu dochází ve 2 až 3 % případů.
Obvykle,spinocelulárního karcinomupenis se projevuje ve formě uzlíku, vředu nebo erytematózní léze. Vyrážka se může objevit jako bradavice, leukoplakie nebo skleróza. Nejoblíbenějším místem je žalud penisu, následovaný předkožkou a dříkem penisu.
Komplikace
Penilní bradavice mohou být příčinou značného znepokojení nebo úzkosti pro pacienta a jeho sexuálního partnera kvůli jejich kosmetickému vzhledu a nakažlivosti, stigmatizaci, obavám o budoucí plodnost a riziku rakoviny a jejich spojení s jinými sexuálně přenosnými chorobami. Odhaduje se, že 20 - 34 % postižených pacientů má základní pohlavně přenosné choroby. Pacienti často pociťují pocity viny, studu, nízkého sebevědomí a strachu. Lidé s penilními bradavicemi mají vyšší míru sexuální dysfunkce, deprese a úzkosti ve srovnání se zdravou populací. Tento stav může mít negativní psychosociální dopad na pacienta a negativně ovlivnit kvalitu jeho života. Velké exofytické léze mohou krvácet, způsobit obstrukci močové trubice a narušovat pohlavní styk. Maligní transformace je vzácná s výjimkou imunokompromitovaných jedinců. Pacienti s penilními bradavicemi jsou vystaveni zvýšenému riziku vzniku anogenitální rakoviny, rakoviny hlavy a rakoviny krku v důsledku koinfekce vysoce rizikovým HPV.
Předpověď
Pokud není podána žádná léčba, genitální bradavice se mohou vyřešit samy, zůstat nezměněny nebo se zvětšit a zvětšit. Přibližně jedna třetina bradavic penisu ustoupí bez léčby a průměrná doba do jejich vymizení je přibližně 9 měsíců. Při správné léčbě zmizí 35 až 100 % bradavic během 3 až 16 týdnů. Přestože bradavice vymizí, infekce HPV může zůstat, což vede k opakování. Míra relapsů se pohybuje od 25 do 67 % během 6 měsíců léčby. U pacientů se subklinickou infekcí, rekurentní infekcí (reinfekcí) po pohlavním styku a za přítomnosti imunodeficiencí dochází k vyššímu procentu relapsů.
Léčba
Aktivní léčba penilních bradavic je výhodnější než následná, protože vede k rychlejšímu vyléčení lézí, snižuje obavy z infekce partnera, zmírňuje emoční stres, zlepšuje kosmetický vzhled, snižuje sociální stigma spojené s penilními lézemi a zmírňuje příznaky (např. svědění, bolestivost nebo krvácení). Bradavice na penisu, které přetrvávají déle než 2 roky, mají mnohem menší pravděpodobnost, že se samy vyřeší, proto by měla být nejprve nabídnuta aktivní léčba. Poradenství sexuálních partnerů je povinné. Doporučuje se také screening na pohlavně přenosné choroby.
Aktivní léčbu můžeme rozdělit na mechanickou, chemickou, imunomodulační a antivirovou. Existuje velmi málo podrobných srovnání různých léčebných metod mezi sebou. Účinnost se liší v závislosti na metodě léčby. Dosud nebylo prokázáno, že by žádná léčba byla trvale lepší než jiná léčba. Volba léčby by měla záviset na úrovni dovedností lékaře, pacientově preferenci a toleranci k léčbě, stejně jako na počtu bradavic a závažnosti onemocnění. Rovněž je třeba vzít v úvahu srovnatelnou účinnost, snadnost podávání, vedlejší účinky, cenu a dostupnost léčby. Obecně platí, že léčba, kterou si sami aplikujete, je považována za méně účinnou než léčba, kterou si absolvujete sami.
Pacient provádí léčbu doma (podle pokynů lékaře)
Léčebné metody používané na klinice
Mezi metody používané na klinice patří podofylin, kryoterapie kapalným dusíkem, kyselina bichloroctová nebo kyselina trichloroctová, perorální cimetidin, chirurgická excize, elektrokauterizace a laserová terapie oxidem uhličitým.
Tekutý podofylin 25%, odvozený od podofylotoxinu, působí tak, že zastavuje mitózu a způsobuje nekrózu tkáně. Lék se aplikuje přímo na bradavici penisu jednou týdně po dobu 6 týdnů (maximálně 0, 5 ml na ošetření). Podophyllin by měl být smyt 1 až 4 hodiny po ošetření a neměl by být aplikován na místa s vysokou vlhkostí pokožky. Účinnost odstranění bradavic dosahuje 62 %. Kvůli zprávám o toxicitě, včetně úmrtí, spojené s užíváním podofylinu, je považován za preferovaný podofilox, který má mnohem lepší bezpečnostní profil.
Tekutý dusík, léčba bradavice na penisu, může být aplikován pomocí spreje nebo aplikátoru s bavlněnou špičkou přímo na bradavici a 2 mm kolem bradavice. Kapalný dusík způsobuje poškození tkání a smrt buněk rychlým zmrazením za vzniku ledových krystalků. Minimální teplota potřebná ke zničení bradavic je -50 °C, i když někteří autoři se domnívají, že účinná je i teplota -20 °C.
Účinnost odstranění bradavic dosahuje 75 %. Mezi vedlejší účinky patří bolest během léčby, erytém, deskvamace, puchýře, eroze, ulcerace a dyspigmentace v místě aplikace. Nedávná paralelní randomizovaná studie fáze II u 16 íránských mužů s genitálními bradavicemi ukázala, že kryoterapie s použitím Wartnerova přípravku obsahujícího směs 75 % dimethyletheru a 25 % propanu byla také účinná. K potvrzení nebo vyvrácení tohoto závěru je zapotřebí dalšího výzkumu. Je třeba říci, že kryoterapie pomocí Wartnerova složení je méně účinná než kryoterapie pomocí tekutého dusíku.
Kyselina bichloroctová a kyselina trichloroctová mohou být použity k léčbě malých bradavic na penisu, protože jejich schopnost proniknout kůží je omezená. Každá z těchto kyselin funguje tak, že koaguluje protein, po kterém následuje destrukce buněk a následně odstranění bradavice na penisu. V místě aplikace se může objevit pocit pálení. K relapsům po použití kyseliny bichloroctové nebo trichloroctové dochází stejně často jako u jiných metod. Léky lze užívat až třikrát týdně. Účinnost odstranění bradavic se pohybuje od 64 do 88 %.
Elektrokoagulace, laseroterapie, oxid uhličitý laser nebo chirurgická excize fungují tak, že bradavice mechanicky zničí a lze je použít v případech, kdy se jedná o dosti velkou bradavici nebo shluk bradavic, který je obtížně odstranitelný konzervativními léčebnými metodami. Metody mechanického ošetření mají nejvyšší procento účinnosti, ale při jejich použití je vyšší riziko vzniku jizev na kůži. Lokální anestezie aplikovaná na neokluzivní léze 20 minut před výkonem nebo směs lokálních anestetik aplikovaná na okluzní léze hodinu před výkonem by měla být považována za opatření snižující nepohodlí a bolest během výkonu. K chirurgickému odstranění velkých lézí lze použít celkovou anestezii.
Alternativní léčby
Pacienti, kteří nereagují na léčbu první linie, mohou reagovat na jinou léčbu nebo kombinaci léčebných postupů. Terapie druhé linie zahrnuje topický, intralezionální nebo intravenózní cidofovir, topický 5-fluorouracil a topický ingenol mebutát.
U imunokompromitovaných pacientů s bradavicemi refrakterními na léčbu lze zvážit antivirovou léčbu cidofovirem. Cidofovir je acyklický nukleosid fosfonát, který kompetitivně inhibuje virovou DNA polymerázu, čímž zabraňuje replikaci viru.
Nežádoucí účinky topického (intralezionálního) cidofoviru zahrnují podráždění, erozi, pozánětlivé pigmentové změny a povrchové zjizvení v místě aplikace. Hlavním vedlejším účinkem intravenózního cidofoviru je nefrotoxicita, které lze předejít hydratací fyziologickým roztokem a probenecidem.
Prevence
Genitálním bradavicím lze do určité míry předcházet oddálením sexuální aktivity a omezením počtu sexuálních partnerů. Latexové kondomy při důsledném a správném používání snižují přenos HPV. Sexuální partneři s anogenitálními bradavicemi by měli být léčeni.
Vakcíny proti HPV jsou účinné před sexuální aktivitou v primární prevenci infekce. Je to proto, že vakcíny neposkytují ochranu proti onemocněním způsobeným očkovacími typy HPV, které jedinec získal předchozí sexuální aktivitou. Poradní výbor pro imunizační praktiky Center for Disease Control and Prevention, American Academy of Pediatrics, American College of Obstetricians and Gynecologists, American Academy of Family Practice a International Human Papillomavirus Society doporučují rutinní očkování dívek a chlapců vakcínu proti HPV.
Cílový věk pro očkování je 11 - 12 let pro dívky a chlapce. Vakcínu lze aplikovat již od 9 let věku. Tři dávky vakcíny proti HPV by měly být podány v měsíci 0, měsících 1 až 2 (obvykle 2) a 6 měsících. Doháněcí očkování je indikováno pro muže do 21 let a ženy do 26 let, pokud nebyly očkovány v cílovém věku. Očkování se také doporučuje pro muže, kteří jsou gayové nebo imunokompetentní do 26 let, pokud nebyli dříve očkováni. Očkování snižuje pravděpodobnost infekce HPV a následného rozvoje penilních bradavic a rakoviny penisu. Očkování mužů i žen je pro snížení rizika genitálních bradavic na penisu výhodnější než očkování pouze mužů, protože muži mohou získat HPV infekci od svých sexuálních partnerů. Prevalence anogenitálních bradavic se od roku 2008 do roku 2014 výrazně snížila díky zavedení vakcíny proti HPV.
Závěr
Penilní bradavice jsou sexuálně přenosné onemocnění způsobené HPV. Tato patologie může mít negativní psychosociální dopad na pacienta a negativně ovlivnit kvalitu jeho života. Ačkoli přibližně jedna třetina bradavic na penisu odezní bez léčby, upřednostňuje se aktivní léčba pro urychlení vymizení bradavic, snížení obav z infekce, snížení emočního stresu, zlepšení kosmetického vzhledu, snížení sociálního stigmatu spojeného s lézemi penisu a zmírnění symptomů.
Aktivní léčebné metody mohou být mechanické, chemické, imunomodulační a antivirové a často kombinované. Dosud nebylo prokázáno, že by jedna léčba byla lepší než ostatní. Volba léčebné metody by měla záviset na pokročilosti lékaře v této metodě, pacientově preferenci a snášenlivosti léčby a také na počtu bradavic a závažnosti onemocnění. Rovněž je třeba vzít v úvahu srovnatelnou účinnost, snadnost použití, vedlejší účinky, cenu a dostupnost léčby. Vakcíny proti HPV před sexuální aktivitou jsou účinné v primární prevenci infekce. Cílový věk pro očkování je 11 - 12 let pro dívky i chlapce.























